Побочный эффект: почему никто не понимает, как работают антидепрессанты

К октябрю 2022 года россияне потратили на антидепрессанты около 5 млрд рублей — это на 70% больше, чем за тот же период в 2021-м. Новой статистики пока нет, но кажется, что чем дальше — тем хуже. Или лучше? А работают ли антидепрессанты вообще? Но как? И если нет, то какие альтернативы? Сейчас разберемся.
Краткая история антидепрессантов
В 50-х на свет появились два препарата-побратима — ипрониазид и имипрамин. Первый изобрели в 1952 году, когда пытались лечить туберкулез. Пациенты, которым его давали, вдруг начинали смотреть в будущее с неиссякаемым оптимизмом. Второй придумали в 1955 году — получился первый трициклический антидепрессант. Их, забегая вперед, активно применяют в медикаментозной терапии и сейчас.
Психиатры фармакологические прорывы некоторое время игнорировали и лечили депрессию брутально — опиатами и амфетаминами. Потом хардкорную классику потеснила малочисленная на тот момент психофармакология из первых антидепрессантов, нейролептиков и транквилизаторов. Параллельно началось активное изучение веществ в мозгу: стало известно про биогенные амины — норадреналин, дофамин, серотонин, причем особое внимание ученых привлекал последний. Появились наброски моноаминовой (в частном случае — серотониновой) теории депрессии: она гласила, что депрессия может быть вызвана химическим дисбалансом в мозгу.

1988 год стал революционным для рынка: на прилавки взгромоздился легендарный «Прозак» — первый антидепрессант группы СИОЗС, отчасти вдохновленный серотониновой теорией и по итогу принесший производящей его компании Eli Lilly уйму денег. Индустрию начало колбасить: «Прозак» и его товарищи по классу стали продаваться в промышленных масштабах. Сейчас сертралин и эсциталопрам (оба из группы СИОЗС) занимают первое и второе места по количеству назначений в США среди антидепрессантов с более чем 30 миллионами рецептов на каждый. Эти тактики калькой ложатся на Россию.
В современной практике антидепрессанты назначают не только при депрессиях, но и при тревожных расстройствах (в том числе обсессивно-компульсивном), для терапии депрессии в рамках биполярного расстройства, погашения негативной симптоматики при психотических расстройствах типа шизофрении. Никаких существенных обновлений по теоретическим подходам к лечению депрессии и тревожности за последние десятилетия, кстати, не случилось, зато продажи антидепрессантов в США с 2009 по 2018 год увеличились на треть, а в Европе с 2000 по 2020-й — вообще в два с половиной раза.
Популярные теории возникновения депрессии
Чтобы обезопасить себя от маркетинговых иллюзий, обратимся к матчасти. Наш мозг состоит из множества функциональных единиц — нервных клеток, или нейронов, связанных между собой в большую и сложную сеть. Нейроны способны генерировать электрические импульсы и передавать их другим нейронам с помощью различных механизмов. Основной такой механизм в мозгу — химический: сигналы между нервными клетками передаются с помощью нейромедиаторов (те самые норадреналин, дофамин, серотонин и другие).
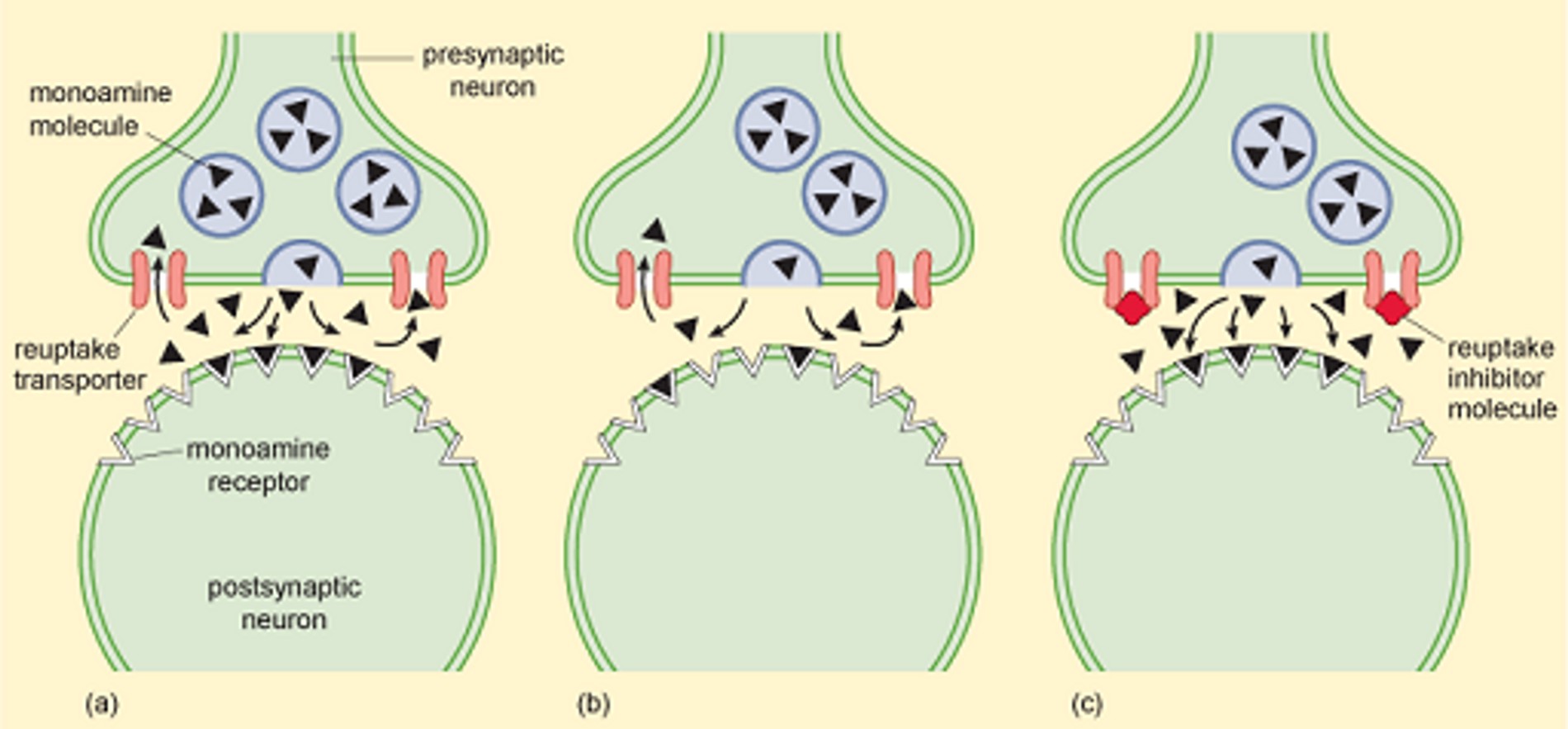
Все наши физические и психические активности обусловлены тем, как и куда в мозгу распространяется этот сигнал. Выглядит это примерно так: в ответ на определенное событие нейрон выбрасывает нейромедиаторы, которые затем воздействуют на следующий нейрон в цепи. Тот должным образом реагирует, после чего излишки нейромедиатора подчищает моноаминоксидаза — специальный окислительный фермент. Оставшиеся после клининга нейромедиаторы «возвращаются» первому нейрону для повторного использования.
Моноаминовая теория депрессии утверждает, что расстройства настроения связаны с дефицитом нейромедиаторов в мозгу. Основой для ее появления послужил механизм действия первых антидепрессантов (уже знакомых нам имипрамина и ипрониазида), которые влияли на концентрацию моноаминовых нейромедиаторов в синапсе — месте соединения двух нейронов. Эти препараты мешают первому нейрону «забирать» нейромедиаторы обратно из синаптической щели и стопорят действие моноаминоксидазы.
Сначала считалось, что депрессия вызвана дефицитом серотонина и норадреналина. Однако потом было решено, что главную роль в патогенезе играет именно серотонин. Механизмы, по которым этот дефицит возникает, неизвестны, поэтому в глобальном смысле современные антидепрессанты являются чем-то вроде обезболивающего: они купируют симптомы, но не способны воздействовать на причину болезни.
Вторая, более современная и стремительно набирающая популярность теория — нейротрофиновая. Ее сторонники думают, что появление депрессии связано с подавленной нейропластичностью, то есть способностью мозга создавать новые связи между нейронами. На генеративных возможностях нейронов может пагубно сказаться, например, хронический стресс: гормон кортизол, выбрасываемый при психологическом напряжении, начинает мешать производству белка BDNF, который отвечает за рост и построение связей. Антидепрессанты помогают мозгу снова продуцировать BDNF, таким образом запуская процесс нейрогенеза. Отчасти это объясняет, почему медикаменты действуют лишь спустя две недели и имеют накопительный эффект, что, кстати, тоже вызывает вопросы у критиков психофармакологии.
При этом психиатрия признает, что на появление депрессии влияют травмирующие ситуации (в том числе из детства), наследственность и детали анамнеза (черепно-мозговые травмы, гормональные изменения и все другое, что могло навредить исправному функционированию мозга). Не нейронами едиными, в общем.
Проблемы, связанные с использованием антидепрессантов
Начались почти сразу. На этом сказалась загадочная природа депрессии в целом и новизна (а значит, и недостаточная изученность) продукта на фармацевтическом рынке. Вопросов к антидепрессантам много, но главной проблемой остается то, что никто не понимает, как они работают, почему иногда не действуют и, если все-таки помогают, дают разным людям разную клиническую картину.
Но дьявол, как известно, в деталях. Серотониновая теория, долгие годы обосновывающая применение тех самых СИОЗС (их в первую очередь назначают при депрессиях легкой и средней степени тяжести), в 2022 году окончательно пала. В разоблачающем обзоре уважаемого журнала Nature были изучены исследования, в которых уровень серотонина был искусственным образом занижен у ряда добровольцев (из их рациона исключили аминокислоту, которая образовывает серотонин). Это закономерно не привело к «заражению» подопытных расстройством и сделало заявления о связях между депрессией и серотонином несостоятельными. Дополнительно авторы изучили «высококачественные генетические исследования» с участием десятков тысяч пациентов, которые были сосредоточены на изменении гена транспортера серотонина. Эти эксперименты также не смогли раскрыть «различий в генах между людьми с депрессией и здоровыми людьми».
При этом регулярные покушения на серотониновую теорию не подорвали ее народного авторитета, а распространенность антидепрессантов группы СИОЗС сделала только популярней — об этом в статье тоже упоминают. Миф о химическом дисбалансе прочно укрепился в обывательском сознании: если случайный человек на улице, допустим, знает хоть что-то о депрессии, то среди других причин обязательно сошлется на недостаток серотонина в мозгу.

Доверие к торговцам счастьем в желатиновых капсулах планомерно подрывали громкие скандалы с участием фармацевтических гигантов: так, производители некоторых СИОЗС (среди них GlaxoSmithKline, Eli Lilly and Company и Pfizer) в отчетах намеренно занижали процент случаев суицида, вызванных действием пароксетина, флуоксетина и сертралина. В 2009 году американский психолог Ирвинг Кирш, видимо, испугавшись, что за вопрос «Вы хотите об этом поговорить?» скоро не получится брать 100 долларов, выпустил книгу «Новые лекарства императора: разрушение мифа об антидепрессантах», где привел обзор опубликованных FDA исследований с неудачными случаями применения антидепрессантов — их фармацевтические компании от общественности тактично скрыли. Большая часть популярных препаратов из группы СИОЗС, по словам Кирша, в неопубликованных исследованиях были представлены как неэффективные. Гипотеза об алчных монополистах большой фармы перестала быть маргинальной. Крупным игрокам, зарабатывающим на продажах неработающих антидепрессантов, действительно выгодно не пускать на рынок более эффективных и дешевых конкурентов.
Наконец, прием антидепрессантов сопряжен с бытовыми трудностями. Препараты группы СИОЗС не вызывают привыкания, зато предлагают широкий ассортимент побочных эффектов, большинство из которых проявляются индивидуально. Когда в итоге условный «Золофт» подействует на вас только задержкой мочи и снижением либидо (одни из самых частых побочных действий СИОЗС), придется иметь дело с препаратами посерьезнее. И если по-всякому дискредитировавшие себя СИОЗС относительно безвредны, то чуть более солидные трициклические антидепрессанты (ТЦА) не только дают россыпь малоприятных побочек, но и являются кардиотоксичными. Еще врач может увлечься и начать назначать нейролептики, нормотимики, транквилизаторы и препараты из других групп. При этом прекращение их приема будет сопровождаться еще более неподъемной физиологической пакостью — синдромом отмены.
Золотое правило выписывающего препараты специалиста гласит: если медикаментозная терапия не подошла, она просто была неверно выбрана. Учитывая, что алгоритм подбора лекарств на практике славится своей запутанностью, потенциальному пациенту лучше с самого начала определиться, готов ли он к бессрочной карусели телесных метаморфоз, да и стоит ли игра свеч в целом.
Какие альтернативы есть
В 2018 году группа ученых Великобритании, Франции, Германии, Нидерландов, Португалии, Японии и США опубликовала исчерпывающий метаанализ, в котором рассмотрела исследования с изучением эффективности широкого ряда антидепрессантов и установила, что в среднем медикаменты эффективнее плацебо на 15–55%. Антидепрессанты по-прежнему назначают, потому что они работают, — тут клиническая практика демонстрирует прагматизм и с важной миной игнорирует теоретиков. И если даже таблетки, согласно исследованиям, в долгосрочной перспективе не оправдывают свою эффективность, невыносимую депрессивную симптоматику на первых порах они точно купируют. После на классическом треке лечения в дело вступает психотерапия: ее гарантированно назначают пациентам с депрессиями легкой и средней степени тяжести.
В качестве прямых альтернатив для тех, кому не помогло медикаментозное лечение, существует электросудорожная терапия. Несмотря на мрачные ассоциации с допотопными практиками, сейчас она является распространенным, например в США, безопасным и эффективным вариантом лечения тяжелых резистентных депрессий: утверждается, что 80 процентов достигают существенного улучшения состояния после курса ЭСТ. Среди недавно изобретенных методов также числятся транскраниальная магнитная стимуляция и стимуляция блуждающего нерва — сегодня их используют в Канаде, Израиле и США.
Параллельно зарубежные ученые активно исследуют антидепрессивный потенциал запрещенных в России галлюциногенов — марихуаны, ЛСД и грибного псилоцибина. Так, в частном Center for Psychedelic and Consciousness Research продолжают традицию 60-х годов и активно выясняют, какую лепту те могут внести. Большие надежды подает и кетамин, который в России тоже под запретом: в 2019 году в США официально одобрили продажу назальных капель с его низкодозированным содержанием для лечения депрессии.
В общем, ВОЗ напоминает: депрессия — это болезнь, способная серьезно подпортить жизнь. Поэтому получайте помощь и лечитесь своевременно и так, как считаете нужным. Конечно, после консультации с квалифицированным специалистом.